La tuberculose
Faits saillants
- Sur les 10 millions de nouveaux cas de tuberculose (TB) active dans le monde chaque année, 95 % se déclarent dans des pays en développement. Au Canada, les deux tiers des cas de TB déclarés s’observent chez des personnes nées à l’étranger, notamment des réfugiés en provenance de pays à haut risque.
- Le risque de TB le plus élevé s’observe chez les enfants de moins de cinq ans.
- Les enfants néo-canadiens de moins de 11 ans n’ont pas à subir de radiographie pulmonaire avant l’immigration pour déceler une TB pulmonaire.
- Le dépistage de la TB chez les enfants et les adolescents de moins de 20 ans est recommandé pour déterminer ceux qui sont infectés et amorcer le traitement.
- Un test de dépistage positif devrait être suivi d’une radiographie pulmonaire pour déterminer la présence d’une maladie pulmonaire active. La majorité des personnes infectées par le Mycobacterium tuberculosis ne deviennent jamais symptomatiques ou malades. On dit qu’elles ont une infection tuberculeuse latente (ITL).
- Le traitement aux antituberculeux est administré pendant différentes périodes, selon la présence de maladie latente ou active causée par une tuberculose pulmonaire ou située dans d’autres foyers, tels que les os ou le système nerveux central. Les cliniciens devraient consulter un spécialiste en infectiologie pédiatrique pour obtenir des conseils ou procéder à l’aiguillage potentiel du patient, de préférence auprès de quelqu’un connaissant les profils de résistance antituberculeux du pays source.
- Les autorités de santé publique doivent être avisées des cas de TB latente ou active.
- Décembre 2015: L’évaluation de la tuberculose chez les enfants réfugiés syriens après leur arrivée au Canada
La tuberculose, causée par le Mycobacterium tuberculosis, touche les poumons et d’autres tissus organiques. L’infection est contractée par inhalation de microgouttelettes provenant des sécrétions respiratoires de personnes atteintes d’une TB pulmonaire infectieuse. La TB bovine, causée par le M. bovis qui y est étroitement lié, peut être contractée par la consommation de produits laitiers non pasteurisés contaminés provenant de bovins infectés.
L’épidémiologie
Même si on a déjà cru qu’elle était à la baisse, la TB demeure une cause de décès importante dans le monde. Sur les neuf millions de nouveaux cas de TB active par année, 95 % se déclarent dans des pays en développement. Au Canada, les deux tiers des cas de TB déclarés se manifestent chez des personnes d’origine étrangères.1 Le risque de TB active dans les populations de réfugiés est près de deux fois plus élevé que dans les autres populations immigrantes.2
Figure 1. Incidence estimative de TB dans le monde, 2010 (OMS 2011)
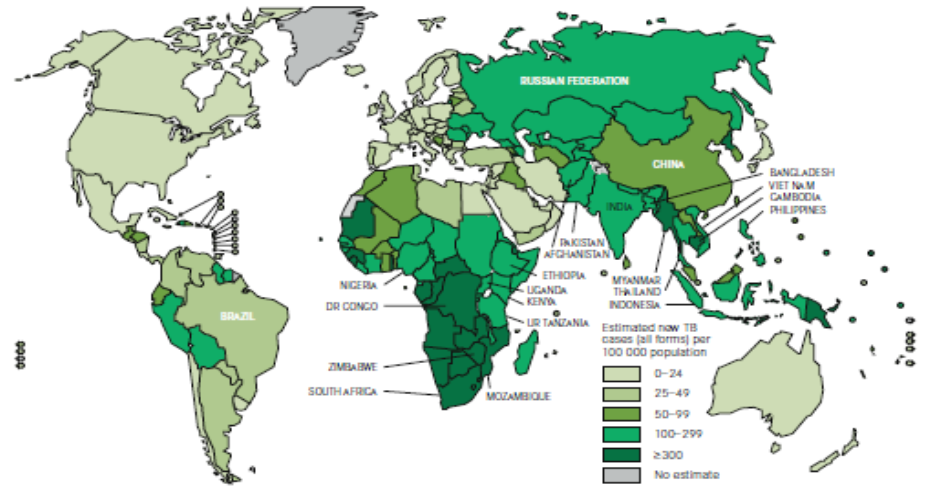
On trouve des données épidémiologiques sur la TB dans les sites Web suivants :
- L’Agence de la santé publique du Canada
- Les Centers for Disease Control and Prevention des États-Unis
Il est important de dépister et de traiter rapidement les personnes infectées par la TB, de même que leurs contacts infectieux, afin de réduire le risque de transmission. Les facteurs de risque de TB sont résumés ci-dessous.
Les facteurs de risque de TB
- Un contact avec une personne ayant une TB infectieuse : Les contacts étroits peuvent inclure les membres de la maisonnée (parents, grands-parents, frères et sœurs adolescents, pensionnaires), les gardiennes et autres personnes qui s’occupent des enfants, les visiteurs ou d’autres adultes avec qui l’enfant a de fréquents contacts, surtout s’ils ont déjà vécu dans un pays en développement ayant une forte prévalence de TB.
- Statut d’immigrant ou de réfugié récent (dans les cinq années précédentes) d’un pays à forte prévalence de TB
- Un voyage dans un pays à la prévalence accrue de TB : Les risques liés au voyage peuvent inclure des enfants nés au Canada qui visitent le pays d’origine de leurs parents ou qui accompagnent leurs parents qui travaillent en aide internationale ou dans des organisations de commerce, et des étudiants qui participent à un programme d’échange dans un pays en développement ou une région où la prévalence de TB est élevée.
- L’immunodéficience : L’immunodéficience s’associe particulièrement à l’infection par le VIH-sida, mais l’immunosuppression causée par un traitement contre le cancer et la prise quotidienne de stéroïdes ou d’immunomodulateurs comme les inhibiteurs du facteur de nécrose tumorale alpha pour traiter des maladies inflammatoires chroniques (p. ex., polyarthrite rhumatoïde et maladies intestinales) accroissent également le risque.
Les indices cliniques
Il est particulièrement important d’être à l’affût de la TB chez les enfants et adolescents immigrants et réfugiés néo-canadiens. Les nourrissons de moins d’un an contractent davantage la TB disséminée (miliaire) et la méningite tuberculeuse, toutes deux au potentiel fatal. Les enfants et les adolescents sont susceptibles d’être asymptomatiques et de ne présenter aucun indice clinique observable, à part le contact avec une personne ayant une TB active.
Les signes cliniques, s’il y en a, peuvent inclure :
- de la fièvre et des sueurs nocturnes,
- une perte de poids,
- une lymphadénopathie cervicale,
- une méningite, notamment chez les nourrissons de moins d’un an,
- une pneumonie qui ne répond pas aux antibiotiques souvent prescrits chez un enfant à haut risque,
- une gibbosité des vertèbres thoraciques (mal de Pott ou ostéomyélite vertébrale)
Les cliniciens devraient présumer une TB chez les enfants et les adolescents qui ont eu la possibilité de la contracter et qui présentent au moins l’un des signes cliniques s’y associant. Le risque selon l’âge de contracter la TB après une infection tuberculeuse primaire non traitée est résumé dans le tableau suivant.
|
Âge lors de l’infection primaire |
Manifestations de la maladie |
Risque de maladie, en % |
|---|---|---|
|
< 12 mois |
Pas de maladie Maladie pulmonaire Méningite tuberculeuse ou TB miliaire |
50 de 30 à 40 de 10 à 20 |
|
de 12 à 23 mois |
Pas de maladie Maladie pulmonaire Méningite tuberculeuse ou TB miliaire |
de 70 à 80 de 10 à 20 de 2 à 5 |
|
de 2 à 4 ans |
Pas de maladie Maladie pulmonaire Méningite tuberculeuse ou TB miliaire |
95 5 0,5 |
|
de 5 à 10 ans |
Pas de maladie Maladie pulmonaire Méningite tuberculeuse ou TB miliaire |
98 2 < 0,5 |
|
> 10 ans |
Pas de maladie Maladie pulmonaire Méningite tuberculeuse ou TB miliaire |
de 80 à 90 de 10 à 20 < 0,5 |
| Source : Marais BJ, Gie RP, Schaaf HS et coll. The clinical epidemiology of childhood pulmonary tuberculosis: A critical review of literature from the pre-chemotherapy era. Int J Tuberc Lung Dis 2004;8(3):278-85. Traduction autorisée par l’Union internationale contre la tuberculose et les maladies respiratoires. Copyright © The Union. | ||
Le dépistage
Au Canada, les recommandations à jour préconisent des tests ciblés chez les enfants très vulnérables à une infection par la TB ou à l’évolution d’une infection tuberculeuse latente (ITL) en TB (voir le tableau 1).
L’ITL est une infection à M. tuberculosis chez une personne dont le test cutané à la tuberculine (TCT) ou le test de libération d’interféron gamma (TLIG) est positif, qui ne présente pas de manifestations physiques de la maladie, dont la radiographie pulmonaire est normale ou évocatrice d’une infection guérie (p. ex., calcification du poumon, ganglions lymphatiques hilaires ou les deux).3
Les Normes canadiennes pour la lutte antituberculeuse recommandent le dépistage de la TB chez les enfants et les adolescents de moins de 20 ans provenant de pays à forte incidence de TB (TB pulmonaire positive au frottis, supérieure à 30 cas sur 100 000 habitants) le plus rapidement possible après leur arrivée au Canada, au moyen d’un test cutané à la TCT.4
Dans la déclaration du Comité consultatif de la médecine tropicale et de la médecine des voyages, intitulée Évaluation du risque de tuberculose et prévention de cette maladie chez les voyageurs, on recommande que les enfants, surtout ceux de moins de cinq ans, aient priorité lors du dépistage de la TB après un voyage s’ils y étaient davantage exposés que dans le cadre des activités touristiques habituelles.
Dépistage ciblé de la TB : Indications de TCT chez les enfants1
- Contacts avec un cas connu de TB active
- Enfants ayant une TB active présumée
- Enfants ayant des facteurs de risque connus d’évolution de l’infection en TB active
- Enfants qui voyagent ou qui habitent pendant trois mois ou plus dans une région à forte incidence de TB, surtout si on prévoit des contacts avec la population locale
- Enfants de moins de 15 ans qui ont immigré au Canada depuis moins de deux ans, et qui proviennent d’un pays à la forte incidence de TB
Le diagnostic d’infection par la TB
Deux tests diagnostiques peuvent être utilisés pour diagnostiquer une infection à M. tuberculosis : le TCT et le TLIG.
Le TCT
Le TCT comportant cinq unités de tuberculine, qu’on appelle également test de Mantoux, est la méthode la plus utilisée pour diagnostiquer les enfants et les adolescents1 infectés par la TB. Ce test peut être utilisé chez les nourrissons dès quatre à six semaines de vie. Si le résultat du test est négatif chez un nouvel arrivant, il faut le répéter au moins deux mois plus tard pour écarter une TB en incubation. Une réaction positive peut indiquer une infection à M. tuberculosis (voir le tableau 2).
Remarque : Pour obtenir de l’information sur le TCT chez les adultes, il faut consulter les Normes canadiennes pour la lutte antituberculeuse.1
|
Critères de TCT positif (5 UT-PPD*) chez les enfants et les adolescents |
|---|
|
L’induration de 0 mm à 4 mm est positive :
|
|
L’induration de 5 mm à 9 mm est positive en présence de l’un des facteurs de risque suivants :
|
|
L’induration d’au moins 10 mm est positive dans toutes les autres situations |
|
*5 UT-PPD = Cinq unités de tuberculine d’un dérivé de protéines purifiées Source : Normes canadiennes pour la lutte antituberculeuse, 6e édition. Agence de la santé publique du Canada, 2007. Reproduction autorisée par le ministre de la Santé, 2012. |
Des antécédents de vaccin bacille Calmette-Guérin (BCG), même très récents, n’altèrent pas l’interprétation du test.
Si le test est positif, le clinicien devrait :
- demander une radiographie pulmonaire pour rechercher des manifestations de TB pulmonaire active;
- procéder à l’évaluation clinique de l’enfant pour dépister une TB active.
D’autres mesures diagnostiques de TB sont abordées ci-dessous.
Les tests immunologiques
Le diagnostic de TB a déjà dépendu uniquement du TCT, qui est un test imparfait aux limites connues. L’élaboration des tests de libération d’interféron gamma (TLIG) fondés sur les lymphocytes T pour diagnostiquer la M. tuberculosis est une avancée récente. (Les TLIG incluent le QuantiFERON-TB Gold et Gold In-Tube, de même que le test T-SPOT).
Ces analyses sanguines mesurent la production in vitro d’interféron gamma par des lymphocytes sensibilisés en réponse à des antigènes spécifiques à la M. tuberculosis. Quelques considérations :
- Ils sont peut-être plus spécifiques que le TCT et utiles pour évaluer les patients positifs au TCT à faible risque d’ITL.
- Ils sont peut-être plus sensibles s’ils sont utilisés en plus du TCT chez les patients immunodéprimés, les très jeunes enfants et les contacts étroits d’adultes infectieux.
Un exposé sur les forces et les limites du TCT et des TLIG figurent dans le Red Book 2012 de l’American Academy of Pediatrics (AAP).
La sensibilité de ces TLIG sanguins est similaire à celle du TCT pour déceler l’infection chez les adultes et les enfants atteints d’une tuberculose non traitée et confirmée par culture. La spécificité des TLIG est plus élevée que celle du TCT parce que les antigènes utilisés ne se trouvent ni dans le BCG ni dans la plupart des mycobactéries non tuberculeuses pathogènes. C’est pourquoi l’American Academy of Pediatrics souligne que les TLIG sont préférables chez les enfants asymptomatiques de plus de quatre ans qui ont reçu le vaccin contre le BCG.
Moins de publications portent sur les TLIG chez les enfants que chez les adultes, mais plusieurs études démontrent que les TLIG donnent de bons résultats chez les enfants de cinq ans et plus. Certains enfants qui ont été vaccinés contre le BCG peuvent obtenir un résultat faux positif au TCT, et on surestime les ITL dans ces situations. On ne connaît pas clairement la valeur prédictive négative des TLIG, mais en général, si le TLIG est négatif et que le résultat du TCT est positif chez un enfant asymptomatique, le diagnostic d’ITL est peu probable. Les enfants ayant un résultat positif du TLIG devraient être considérés comme infectés par la M. tuberculosis. Les résultats indéterminés d’un TLIG n’excluent pas l’infection par la M. tuberculosis, pourraient bien obliger à reprendre le test et ne devraient pas être utilisés pour prendre des décisions cliniques. Le tableau 3 contient un sommaire des recommandations de l’AAP relativement à l’utilisation du TCT et d’un TLIG chez les enfants.3
Le coût et la disponibilité constituent deux inconvénients des TLIG. En effet, il faut utiliser des fioles et des interventions spécialisées pour effectuer le prélèvement et procéder au traitement rapide du sang. Le coût des TLIG n’est actuellement pas financé par les programmes d’assurance-maladie des gouvernements provinciaux et territoriaux du Canada, tandis que le TCT l’est. Les patients ou leur famille peuvent toutefois choisir de payer le TLIG-TB. Ils devront alors se rendre à un centre où le test est offert.
|
TCT préférable, TLIG acceptablea :
|
|
TLIG préférable, TCT acceptable :
|
|
Envisager le TCT et le TLIG lorsque :
|
|
a Un résultat positif à l’un des deux tests est considéré comme significatif dans ces groupes. b Les TLIG ne devraient pas être utilisés chez les enfants de moins de deux ans, à moins d’une présomption de tuberculose. Chez les enfants de deux à quatre ans, les données sur l’utilité des TLIG pour déterminer l’infection à la tuberculose sont limitées, mais on peut procéder à ce test si on présume une tuberculose. Source : Traduction autorisée de l’American Academy of Pediatrics. Tuberculosis. In Pickering LK, Baker CJ, Kimberlin DW, Long SS, éd. Red Book: 2012 Report of the Committee on Infectious Diseases. 29e éd. Elk Grove Village, IL: American Academy of Pediatrics; 2012:744 |
Le principal avantage du TCT, c’est que le risque de maladie active selon les indurations de différentes tailles est bien décrit, tandis qu’il existe très peu de données prospectives relativement aux TLIG. Les principales limites de ces deux tests proviennent de leur incapacité à distinguer les 10 % d’individus ayant une ITL qui contracteront une TB active des 90 % qui ne la contracteront pas.
Le diagnostic de TB
Si le test de dépistage (TCT ou TLIG) est positif ou en cas de doute quant à l’interprétation des résultats, le dispensateur de soins devrait consulter un spécialiste en infectiologie pédiatrique ou un expert de la tuberculose pédiatrique ou aiguiller l’enfant ou l’adolescent vers cette personne pour déterminer s’il est atteint d’une ITL ou d’une TB.
De plus, le clinicien :
- procédera à l’évaluation clinique de la TB chez l’enfant;
- demandera une radiographie pulmonaire pour rechercher des manifestations de TB pulmonaire active;
- demandera des cultures d’expectoration de la TB si la radiographie pulmonaire révèle des manifestations de TB pulmonaire active. Chez un jeune enfant, qui avale généralement ses expectorations, la meilleure matière de culture pour diagnostiquer la TB pulmonaire est un aspirat gastrique prélevé au petit matin.6 Il faut procéder à un tamponnage rapide de l’échantillon pour assurer la viabilité des organismes, mais il est tout de même rare d’y déceler des organismes de TB. On le cultive chez moins de 50 % des enfants ayant une maladie pulmonaire.
- obtiendra des cultures et des tests supplémentaires prélevés dans d’autres foyers potentiels de tuberculose (c.-à-d., ganglions lymphatiques cervicaux, méninges, articulations) en consultation avec un spécialiste en infectiologie ou en TB pédiatrique.
Des cultures positives à la M. tuberculosis confirment le diagnostic de TB. Cependant, en l’absence d’une culture positive, on peut poser un diagnostic d’après les seuls signes et symptômes cliniques.
Le test de dépistage du VIH chez les patients ayant une TB
En raison de la co-infection possible du VIH et de la TB, il faudrait proposer le test de dépistage du VIH à tous les patients atteints d’une infection par la TB, ainsi qu’aux patients asymptomatiques dont le TCT est positif et qui présentent (ou chez qui on présume) des facteurs de risque d’infection par le VIH. Le traitement de la tuberculose peut se prolonger si le patient est positif au VIH.3
Les médecins devraient donner des conseils thérapeutiques et obtenir un consentement autorisé avant de prélever du sang en vue du test de dépistage du VIH. Il est également important de comprendre que chez les patients atteints d’une TB active, les résultats du TCT peuvent être négatifs chez les patients infectés par le VIH dont l’immunosuppression est avancée.
Recommandations publiées sur le test de dépistage de la TB
- En 2010, le Comité canadien de lutte antituberculeuse a fait des recommandations à l’Agence de la santé publique du Canada au sujet de l’utilisation des TLIG pour diagnostiquer la TB.5
- La Société canadienne de thoracologie, l’Association pulmonaire du Canada et l’Agence de la santé publique du Canada ont récemment mis à jour les Normes canadiennes pour la lutte antituberculeuse.1
- La Canadian Collaboration for Immigrant and Refugee Health propose une analyse des données probantes, en anglais, sur le dépistage et le traitement de la TB chez les nouveaux arrivants immigrants et réfugiés.2
Le traitement
En cas de TB latente ou active confirmée chez un patient d’âge pédiatrique :
- le médecin conseil en santé publique ou le médecin hygiéniste local devrait être avisé, pour procéder à la relance des contacts;
- il est recommandé d’obtenir une consultation ou peut-être un aiguillage auprès d’un spécialiste en infectiologie pédiatrique ou d’un médecin possédant des compétences en TB pédiatrique.
- il faut amorcer un traitement antituberculeux spécifique, d’après le test diagnostique positif d’ITL ou provenant de foyers d’infection définis.
- il faut assurer le suivi des patients au moins tous les mois pendant le traitement, afin de vérifier l’observance et les effets indésirables. Même si un effet indésirable d’hépatotoxicité aux médicaments antituberculeux est moins courant chez les enfants que chez les adultes, il faut effectuer les tests de fonction hépatique de référence (taux d’alanine aminotransférase [ALT], d’aspartate transaminase [AST] et de bilirubine) avant d’entreprendre la thérapie antituberculeuse. Il faudrait discuter des tests cliniques ou de laboratoire anormaux avec un spécialiste en infectiologie pédiatrique ou un médecin possédant des compétences en TB pédiatrique ou les leur aiguiller. Fait important, il faut aviser les parents d’interrompre la médication et de consulter un médecin en cas d’anorexie, de nausées ou de vomissements. Il faudrait également leur fournir un plan d’action clair, de préférence par écrit, comportant les numéros de téléphone à appeler en cas de symptômes.7
- il faut évaluer la possibilité de TB active chez les membres de la famille proche, y compris les parents, parce qu’ils sont la source probable, et sûrement potentielle, de transmission continue au sein et hors de l’établissement de santé.
Les enfants atteints d’une ITL ou d’une TB peuvent fréquenter l’école ou le milieu de garde s’ils prennent des antituberculeux sous supervision médicale. Puisque les enfants ayant une TB primaire ne sont généralement pas contagieux, leurs contacts ne seront probablement pas infectés, à moins d’avoir aussi été en contact avec la source adulte.
|
Forme de TB / type de patient |
Durée du traitement, en mois |
Posologie |
Remarques |
|---|---|---|---|
|
Infection asymptomatique ou latente
|
9 |
|
|
|
TB pulmonaire (susceptible aux médicaments) |
6 |
2 mois d’isoniazide quotidienne, plus rifampine, plus pyrazinamide, plus éthambutol (dans certains cas), puis 4 mois d’isoniazide et de rifampine. Si le frottis demeure positif au bout de 2 mois, le traitement devra se prolonger. |
|
|
TB extrapulmonaire 1. Méningite (disséminée [miliaire]) ou infection congénitale |
9 à 12
|
2 mois d’isoniazide quotidienne, de rifampine, de pyrazinamide plus éthambutol ou éthionamide ou un aminoglycoside. Lorsque la susceptibilité à tous les médicaments est établie, on peut mettre un terme à l’éthambutol, à l’éthionamide ou à l’aminoglycoside. La pyrazinamide est administrée pendant un total de 2 mois, et l’isoniazide et la rifampine sont administrées pendant un total de 9 à 12 mois dans les cas de TB susceptibles aux médicaments. |
|
|
2. TB osseuse, articulaire ou les deux |
9 à 12
|
2 mois d’isoniazide quotidienne, de rifampine et de pyrazinamide plus éthambutol. Lorsque la susceptibilité à tous les médicaments est établie, on peut mettre un terme à l’éthambutol. La pyrazinamide est administrée pendant un total de 2 mois, et l’isoniazide et la rifampine sont administrées pendant un total de 9 à 12 mois. |
|
|
3. Autre TB extrapulmonaire (p. ex., lymphadénopathie) |
6 |
Comme celui de la TB pulmonaire |
|
|
Sujets immunodéprimés |
9 à 12 |
Traitement empirique comme celui de la TB osseuse ou articulaire |
|
Le tableau 7 contient de l’information détaillée sur les médicaments utilisés pour soigner la tuberculose, sur les posologies quotidiennes et trihebdomadaires et sur les principaux effets indésirables.
|
|
Dose quotidienne (plage) |
Dose intermittente trihebdomadaire† (plage) |
Formes posologiques existantes |
Principales réactions indésirables |
||
|---|---|---|---|---|---|---|
|
|
Selon le poids (mg/kg) |
Max. (mg) |
Selon le poids (mg/kg) |
Max. (mg) |
|
|
|
INH |
10 (10 à 15)‡
|
300
|
20 à 30 |
600 à 900 |
10 mg/mL, suspension 100 mg, comprimés 300 mg, comprimés |
|
|
RIF |
15 (10 à 20) |
600 |
10 à 20 |
600 |
10 mg/mL, suspension 150 mg, capsule 300 mg, capsule |
|
|
PZA |
35 (30 à 40) |
2 000 |
70 (60 à 80) |
* |
500 mg, comprimé sécable
|
|
|
EMB |
20 (15 à 25) |
** |
40 (30 à 50) |
*** |
100 mg, comprimé 400 mg, comprimé
|
|
|
Pyridoxine (utilisée pour prévenir la neuropathie induite par l’INH; n’a pas d’activité anti-TB) |
1 mg/kg |
25 |
|
|
25 mg, comprimé 50 mg, comprimé |
|
|
†Il ne faut prescrire des doses intermittentes que lorsqu’il est possible d’offrir une thérapie en observation directe. En général, la thérapie quotidienne est sans conteste préférable à la posologie intermittente. ‡ L’hépatotoxicité est plus importante lorsque les doses d’INH sont supérieures à 10 mg/kg/jour à 15 mg/kg/jour. Chez les enfants plus âgés et les adolescents, la dose optimale d’INH demeure incertaine. *Dans le cas du PZA : 3 000 mg d’après l’American Thoracic Society, 2 000 mg d’après le Red Book **Dans le cas de l’EMB : 1 600 mg d’après l’American Thoracic Society, 2 500 mg d’après le Red Book ***Dans le cas de l’EMB : 2 400 mg d’après l’American Thoracic Society, 2 500 mg d’après le Red Book Sources : Kitai I, Demers A. Pediatric tuberculosis.(Références 1, 3,8,9) |
||||||
L’utilisation de stéroïdes pour traiter la TB
Outre les thérapies antituberculeuses détaillées ci-dessus, les stéroïdes sont utiles lorsque la réponse inflammatoire de l’hôte contribue à des atteintes ou dysfonctions tissulaires particulières. En cas de méningite, le recours aux stéroïdes peut réduire les complications neurologiques et les décès. Les stéroïdes peuvent également être bénéfiques aux patients atteints d’une tuberculose miliaire (disséminée) et d’une maladie endobronchique entraînant une obstruction des voies aériennes et une atélectasie.
La prévention
Plusieurs stratégies peuvent contribuer à prévenir la TB chez les enfants et adolescents néo-canadiens réfugiés ou immigrants :
- Le dépistage : Il ne faut pas présumer que les enfants ont subi un test de dépistage de la TB avant d’être admis au Canada. Les enfants de moins de 11 ans ne subissent pas systématiquement une radiographie pulmonaire avant leur arrivée au Canada.
- Les tests : Il faut procéder au TCT ou à un TLIG pour dépister la TB chez tous enfants immigrants et réfugiés en provenance d’une région endémique, dès leur arrivée au Canada. Si le test est positif, il faut se reporter aux rubriques précédentes sur le diagnostic, le traitement et la relance des contacts. Si le TCT initial est négatif, il faut le répéter au moins deux mois après l’immigration pour écarter la possibilité de TB en incubation. Le TCT peut être utilisé dès quatre à six semaines de vie.
- L’observance : Dans le cadre de la prévention, les professionnels de la santé devraient en faire davantage pour garantir l’observance des traitements recommandés contre la TB, à la fois pour éradiquer l’infection et pour prévenir la propagation de l’infection et l’apparition d’une pharmacorésistance.
L’immunisation par le vaccin contre le BCG est controversée. Dans le cadre du Programme élargi de vaccination de l’Organisation mondiale de la santé, ce vaccin de souches vivantes atténuées du M. bovis est administré à la naissance dans les pays en développement et de nombreux pays industrialisés où la prévalence de TB est plus élevée qu’au Canada. On estime à environ 51 % l’efficacité du vaccin contre le BCG à prévenir la TB et jusqu’à 78 % son efficacité à protéger les nouveau-nés contre la tuberculose miliaire (disséminée) ou la méningite tuberculeuse. Le vaccin contre le BCG est actuellement administré aux nourrissons du Nunavut à cause de la forte incidence de TB infectieuse qu’on y observe. L’utilisation systématique du vaccin contre le BCG n’est recommandée dans aucune autre population canadienne(10). L’élaboration de vaccins plus efficaces pour prévenir la TB est devenue une priorité mondiale en matière de santé.
Un enfant dont le test de dépistage de la TB est positif
Alex est un garçon de quatre ans qui a reçu un test cutané positif (test de Mantoux) en dépistage de la tuberculose. Sa famille a immigré du Bélarus. L’anglais de ses parents est encore très limité. Alex fréquente la prématernelle.
Un traitement à l’isoniazide est recommandé lorsque l’évaluation plus poussée est normale et que le diagnostic d’infection tuberculeuse est posé. Cependant, les parents d’Alex commencent par décliner le traitement parce qu’ils n’en comprennent pas la raison. Au Bélarus, seules les personnes ayant une tuberculose symptomatique prennent des médicaments, et non pas celles ayant un test de Mantoux positif.
Défis
- Comment annonceriez-vous à la famille qu’en raison du test de dépistage anormal, le cas d’Alex doit être déclaré au service local de santé publique?
- Comment expliqueriez-vous aux parents d’Alex que le service de santé publique exigera que tous les membres de la famille subissent une évaluation d’éventuelle infection à M. tuberculosis?
- Comment expliqueriez-vous que, même si Alex n’est pas malade, les recommandations canadiennes préconisent un traitement antituberculeux prophylactique pour éviter l’évolution de l’infection en TB active?
Points fondamentaux
- Les pratiques thérapeutiques d’autres pays diffèrent souvent de celles du Canada.
- Au Canada, il faut signaler au service local de santé publique un TCT positif chez un enfant, lequel coordonnera l’évaluation d’une éventuelle TB chez les membres de la famille.
- Le dispensateur de soins d’Alex doit passer du temps avec ses parents, accompagnés d’un interprète dans la mesure du possible, pour les aider à comprendre les avantages du médicament antituberculeux, tant pour Alex que pour les autres membres de la famille susceptibles de recevoir un diagnostic de TB. Il y a des cliniques d’infectiologie ou de TB dans la plupart des régions pour fournir des soins et répondre aux questions des familles de nouveaux arrivants.
Quelques ressources
Lectures supplémentaires
- Centers for Disease Control and Prevention. Tuberculosis (TB).
- Greenaway C, Sandoe A, Vissandjee B; Canadian Collaboration for Immigrant and Refugee Health et coll. Tuberculosis: Evidence review for newly arriving immigrants and refugees. CMAJ 2011;183(12):E939-51.
- Kakkar F, Allen UD, Ling D et coll. Tuberculosis in children: New diagnostic blood tests. Paediatr Child Health 2010;15(8):529-33.
- Menzies D, éd. Normes canadiennes pour la lutte antituberculeuse, 7e éd. Ottawa: Société canadienne de thoracologie/Association pulmonaire du Canada et Agence de la santé publique du Canada.
Liens utiles
- TB Germ, A Cunning World Traveller : Une vidéo facile à comprendre produite par la BC Lung Association et le BC Centre for Disease Control. Convient à la fois aux adultes et aux enfants plus âgés. Également produit en mandarin.
- Centers for Disease Control and Prevention. Tuberculosis
- Agence de la santé publique du Canada. Lutte antituberculeuse
- Organisation mondiale de la santé. Tuberculose
Références
- Menzies D, éd. Normes canadiennes pour la lutte antituberculeuse, 7e éd. Ottawa: Société canadienne de thoracologie/Association pulmonaire du Canada et Agence de la santé publique du Canada, 2013.
- Greenaway C, Sandoe A, Vissandjee B; Canadian Collaboration for Immigrant and Refugee Health et coll. Tuberculosis: Evidence review for newly arriving immigrants and refugees. CMAJ 2011;183(12):E939-51.
- Pickering LK, Baker CJ, Kimberlin DW, Long SS, éd. Red Book: 2012 Report of the Committee on Infectious Diseases. 29e éd. Elk Grove Village, IL: American Academy of Pediatrics, 2012.
- Greenaway C, Khan K, Schwartzman K. La surveillance et le dépistage de la tuberculose dans certaines populations à risque. Normes canadiennes pour la lutte antituberculeuse, 7e édition, 2014. Société canadienne de thoracologie et Agence de la santé publique du Canada, 2014.
- Comité canadien de lutte antituberculeuse. Recommandations sur les tests de libération d’interféron-gamma pour la détection de l’infection tuberculeuse latente – Mise à jour de 2010. RMTC 2010;36(ACS-5):1-22.
- Curry International Tuberculosis Center. Pediatric tuberculosis: A guide to the gastric aspirate procedure.
- Centers for Disease Control and Prevention. Severe isoniazid-associated liver injuries among persons being treated for latent tuberculosis infection – United States, 2004-2008. MMWR Morb Mortal Wkly Rep 2010;59(8):224-9.
- Organisation mondiale de la santé. Rapid advice: Treatment of tuberculosis in children. Genève, Suisse: OMS, 2010. Rapport no WHO/HTM/TB/2010.13.
- Blumberg HM, Burman WJ, Chaisson RE et coll. American Thoracic Society/Centers for Diseases Control and Prevention/Infectious Diseases Society of America: Treatment of Tuberculosis. Am J Respir Crit Care Med 2003;167(4):603-62.
- Agence de la santé publique du Canada. Guide canadien d’immunisation, édition évolutive, 2012. Voir la partie 4, Vaccins actifs : Vaccin bacille de Calmette-Guérin.
Autres ouvrages consultés
- Marais BJ, Gie RP, Schaaf HS et coll. The clinical epidemiology of childhood pulmonary tuberculosis: A critical review of literature from the pre-chemotherapy era. Int J Tuberc Lung Dis 2004;8(3):278-85.
- Agence de la santé publique du Canada. La tuberculose au Canada 2010, Prédiffusion.
- OMS. Global tuberculosis control 2011. Genève, Suisse: OMS, 2011.
Réviseuse scientifique
Heather Onyett, MD
Mise à jour : février, 2023
